Mit Managed Care Gesundheitskosten senken?
Ein wesentliches Ziel bei der Einführung von Managed Care (MC) in der Schweiz in den 90er-Jahren war die Eindämmung der stetig steigenden Gesundheitskosten. Denn mit der integrierten Versorgung und der Umgestaltung der Bezahlung änderten die Anreize sowohl auf der Nachfrage- als auch auf der Angebotsseite: Die Versicherten können aufgrund der Einschränkung der freien Arztwahl nicht mehr beliebig viele Leistungserbringerbesuchen und müssen sich an die Empfehlung ihres Gatekeepers halten. Die Ärzte sind dank Budgetmitverantwortung nicht länger der Versuchung ausgesetzt, ihr Einkommen mit zusätzlichen Behandlungen zu erhöhen.
Kostenbremsen im Detail
Kostenziele sind aus politischer Sicht und vor allem aus dem Blickwinkel der Leistungserbringer ein höchst brisanter Vorschlag. Für die Prämienzahler jedoch ein längst überfälliger.

Seit der Einführung von Managed-Care-Modellen in der OKP ist bekannt, dass sich eher gesunde Versicherte in solche Modelle selektionieren. Kostenvergleiche zwischen Personen in MC-Modellen und solchen mit ordentlicher Deckung sind folglich durch diese Risikoselektion stark verzerrt. Wissenschaftliche Studien müssen also diesen Selektionseffekt herausrechnen. Die in der Tabelle zusammengestellten, von Experten beurteilten (peer-reviewed) Studien verwenden dazu unterschiedliche Methoden. Es zeigt sich für unterschiedliche Zeiträume, Datenquellen und MC-Modelle, dass die korrigierten Einsparungen teils beträchtlich sind, ebenso aber auch der Selektionseffekt (als Differenz zwischen den zwei letzten Spalten).
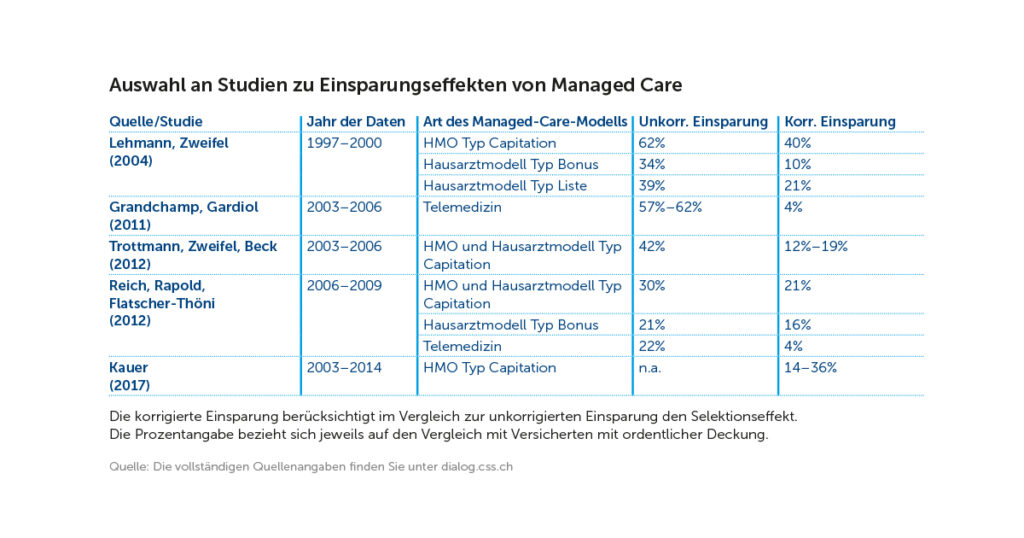
Die neuste zitierte Studie ermöglicht dank ihrer langen Zeitdauer die Analyse der Nachhaltigkeit der Effekte. Zumindest für Personen, die früh (2005) in ein MC-Modell eingetreten sind, sind über die gesamten zehn Jahre tiefere Kosten zu beobachten. Zudem konnte gezeigt werden, dass die Einsparungen zumindest teilweise durch eine geringere Anzahl Arztkonsultationen zu Stande kommen. Da die Wahrscheinlichkeit, mindestens einmal im Jahr einen Arzt zu besuchen, bei MC-Versicherten gleich hoch war wie bei Versicherten mit ordentlicher Deckung, scheint der Gatekeeper die Personen von medizinisch unnötigen Zusatzbehandlungen abhalten zu können. Trotz dieser Erkenntnis ist die Frage noch nicht abschliessend beantwortet, wie genau die Einsparungen zu erklären sind. Dies sollte Gegenstand weiterer Forschung sein.
Unabhängig davon steht fest, dass das stetige Kostenwachstum der vergangenen Jahre ohne MC wesentlich stärker ausgefallen wäre. MC ist damit zweifellos ein wichtiger Bestandteil wirksamer, kostenbremsender Massnahmen.
Literaturangabe der in Tabelle 1 zitierten Studien:
- Grandchamp, Chantal, and Lucien Gardiol (2011). Does a Mandatory Telemedicine Call Prior to Visiting a Physician Reduce Costs or Simply Attract Good Risks? Health Economics, 20(10), 1257 – 1267.
- Kauer, Lukas (2017). Long-term Effects of Managed Care, Health Economics, 26(10), 1210 – 1223.
- Lehmann, Hans-Jörg, Peter Zweifel (2004). Innovation and Risk Selection in Deregulated Social Health Insurance, Journal of Health Economics, 23, 997 – 1012.
- Reich, Oliver, Roland Rapold, and Magdalena Flatscher-Thöni (2012). An Empirical Investigation of the Efficiency Effects of Integrated Care Models in Switzerland, International Journal of Integrated Care, 12, 1 – 12.
- Trottmann, Maria, Peter Zweifel, Konstantin Beck (2012). Supply-side and Demand-side Cost Sharing in Deregulated Social Health Insurance: Which is More Effective?, Journal of Health Economics, 31, 231 – 241.





